Cliquez ici pour télécharger un fichier PDF contenant cette information.
Colite ulcéreuse

La colite ulcéreuse ne présente aucun lien avec les ulcères se trouvant dans d’autres parties du tractus gastro-intestinal, tels que les ulcères gastriques et les ulcères duodénaux, mais partage plusieurs caractéristiques avec la maladie de Crohn, une autre MII. La principale différence découle du fait que dans la maladie de Crohn, l’inflammation s’infiltre dans la paroi intestinale musculaire et peut toucher n’importe quelle partie du tube digestif, tandis que dans la colite ulcéreuse, la maladie se limite à la surface de la muqueuse du côlon.
La cause de la colite ulcéreuse est inconnue, mais les recherches suggèrent fortement que des interactions entre les facteurs environnementaux, les bactéries intestinales, un dérèglement immunitaire et une prédisposition génétique en sont responsables. Le risque est accru pour ceux dont un membre de la famille souffre de la maladie. Quoiqu’il existe plusieurs traitements pour aider à soulager les symptômes et à entraîner une rémission, il n’existe aucun remède.
La colite ulcéreuse peut être diagnostiquée à n’importe quel âge, avec une fréquence élevée observée chez les jeunes enfants et les personnes âgées de 40 à 50 ans. Le Canada possède l’une des plus hautes prévalence et incidence signalées au monde, avec approximativement 143 000 personnes diagnostiquées.
Symptômes/Complications
Le saignement rectal est courant et peut être présent en quantités variables. Le sang est habituellement évident dans les selles et sur leur surface. Le deuxième symptôme le plus fréquent est la diarrhée, accompagnée de crampes et de douleurs abdominales. L’intensité des symptômes varie de légère à sévère. Il peut en résulter une insuffisance de globules rouges (anémie) si la diarrhée et la perte de sang sont sévères. La constipation peut aussi se développer alors que le corps lutte pour maintenir une fonction intestinale normale.
Puisque la colite ulcéreuse est une maladie systémique, elle peut toucher d’autres parties du corps et donc entraîner chez certains des manifestations extra-intestinales, lesquelles comprennent la fièvre, l’inflammation oculaire ou des articulations, des ulcères buccaux, ou des nodules sensibles et enflammés sur les tibias.
Si vous êtes atteint de colite ulcéreuse depuis 10 à 15 ans, vous avez un risque légèrement plus élevé d’être atteints d’un cancer colorectal. Votre médecin pourrait alors recommander un dépistage plus précoce de cette affection que celui typiquement recommandé pour la population générale.
Diagnostic
Votre médecin passera soigneusement en revue vos antécédents médicaux. Les tests sanguins sont utiles pour évaluer le niveau d’activité de l’inflammation, la possibilité d’une anémie découlant de pertes sanguines, ainsi que votre santé générale et état nutritionnel. L’analyse d’échantillons de selles peut parfois s’avérer utile.
Il faut du temps pour obtenir un diagnostic, et c’est donc une bonne idée de tenir un journal de vos symptômes, et de noter quand ceux-ci apparaissent et comment vous vous sentez. Lorsque vous discuterez de ces symptômes avec votre médecin, celui-ci sera davantage en mesure de formuler un diagnostic.
Votre médecin déterminera parmi plusieurs procédures lesquelles sont préférables pour évaluer vos symptômes intestinaux. Bien qu’elle ne soit plus utilisée souvent, la radiographie permet à votre médecin de visualiser les contours de votre côlon. La procédure requiert que vous subissiez un lavement baryté, qui fournit le contraste requis pour visualiser l’intestin sur la radiographie. L’examen scopique, procédure plus couramment utilisée maintenant, peut aider à déterminer la nature et l’étendue de la maladie. Lors de cette procédure, le médecin insère un instrument dans le corps par l’anus (sigmoïdoscope/coloscope) pour visualiser le côlon. Les instruments scopiques sont faits d’un tube creux et flexible, et sont munis d’une lumière et d’une caméra vidéo minuscules. Cette procédure procure un avantage par rapport à la radiographie barytée ou à la coloscopie virtuelle (tomodensitométrie), puisque le médecin peut prélever un tissu suspect (biopsie) en tout temps pendant l’examen pour en faire l’analyse en laboratoire.
Une fois tous ces tests effectués et d’autres maladies possibles exclues, votre médecin pourrait établir un diagnostic de colite ulcéreuse.
Gestion
Le traitement de la colite ulcéreuse est varié; il comprend la gestion des symptômes et des effets de la maladie de même que l’ajout de thérapies qui visent à réduire l’inflammation sous-jacente. L’objectif est de guérir la muqueuse du côlon (cicatrisation muqueuse) et de maintenir une rémission.
Modifications à l’alimentation et au mode de vie
Comme la plupart des nutriments sont absorbés plus haut dans le tube digestif, les personnes atteintes de colite ulcéreuse ne souffrent habituellement pas de carences nutritives. D’autres facteurs peuvent cependant influencer leur état nutritionnel. Les symptômes de la maladie peuvent porter à éviter certains aliments; il est possible que les choix alimentaires ne fournissent pas un régime alimentaire équilibré. Si les saignements sont excessifs, des problèmes tels qu’une anémie peuvent s’ensuivre; des modifications à l’alimentation s’imposeront pour compenser ces pertes.
Généralement, une meilleure nutrition fournit au corps les moyens de se guérir, mais des recherches et l’expérience clinique ont démontré que simplement apporter des changements à l’alimentation n’est pas suffisant pour prendre en charge cette maladie. Selon l’étendue de l’inflammation et sa localisation, vous devrez possiblement suivre un régime spécial qui inclut des suppléments. Il est important de suivre le Guide alimentaire canadien, mais il n’est pas toujours facile de le faire pour les personnes souffrant de colite ulcéreuse. Nous vous encourageons à consulter un diététiste professionnel qui peut aider à mettre en place un plan nutritionnel personnalisé et efficace prenant en compte les déficiences spécifiques à la maladie et votre tube digestif sensible. Certains aliments peuvent provoquer une irritation des intestins et aggraver les symptômes, sans toutefois empirer la maladie.
Dans des cas plus graves, il peut être nécessaire de permettre à l’intestin de se reposer et de guérir. À l’aide de régimes spécialisés, de substituts de repas faciles à digérer (mélange élémentaire) et un jeûne avec alimentation par voie intraveineuse (nutrition parentérale totale), il est possible d’obtenir un repos intestinal progressif.
Pharmacothérapie symptomatique
Les symptômes représentent la composante la plus pénible de la colite ulcéreuse et c’est le traitement direct de ces symptômes, particulièrement de la douleur et de la diarrhée, qui améliore la qualité de vie. Il existe plusieurs traitements pour la diarrhée et la douleur. Une modification à l’alimentation peut être bénéfique et les médicaments antidiarrhéiques jouent un rôle important. Les analgésiques peuvent être utiles pour gérer la douleur non contrôlée par les médicaments qui agissent sur l’inflammation sous-jacente. Parmi les différents types, l’acétaminophène (Tylenol®) est préférable aux médicaments appelés anti-inflammatoires non stéroïdiens (AINS) tels que l’ibuprofène (Advil®, Motrin®), l’aspirine et le naproxène (Aleve®, Naprosyn®), puisque ceux-ci peuvent irriter les intestins.
Il existe deux types de médicaments antidiarrhéiques qui visent à prévenir les crampes et à contrôler la défécation. Un groupe modifie l’activité musculaire de l’intestin en ralentissant le transit du contenu. Il comprend : le lopéramide non narcotique (Imodium®); les agents narcotiques comme le diphénoxylate (Lomotil®), la codéine, la teinture d’opium et l’élixir parégorique (camphre/opium); et les agents antispasmodiques comme le chlorhydrate de dicyclomine et le butylbromure d’hyoscine (Buscopan®).
L’autre groupe change la mollesse des selles et leur fréquence en absorbant (se liant à) l’eau pour régulariser leur consistance afin qu’elles soient d’une forme facile à évacuer. Les produits à base de plantes tels que la fibre d’inuline (Benefibre®) et les enveloppes de psyllium ou ispaghula (Metamucil®) s’avèrent utiles. Les fibres végétales sont aussi utiles pour gérer la constipation à cause de leurs effets régulateurs sur les selles. La résine de cholestyramine, qui lie les sels biliaires, peut aider à traiter les selles molles.
S’il existe des signes extra-intestinaux de la colite ulcéreuse, tels que l’arthrite ou l’inflammation oculaire, votre médecin abordera ces affections individuellement puisqu’il pourrait être nécessaire pour vous d’être orienté vers d’autres spécialistes. Si l’anxiété et le stress sont d’importants facteurs, un programme de gestion du stress pourrait être précieux.
Les personnes souffrant de colite ulcéreuse peuvent être anémiques en raison de pertes sanguines chroniques. Les suppléments de fer pourraient améliorer cet état, le polypeptide de fer hémique à prise orale (p. ex., Hemaforte 1, Hemeboost, OptiFer® Alpha et Proferrin®) étant la meilleure option à cause de son action rapide et de ses effets secondaires minimes. Le fer-isomaltoside 1000 (Monoferric™), le sucrose de fer (Venofer®) et le gluconate ferrique de sodium (Ferrlecit®) sont indiqués pour le traitement intraveineux (IV) d’une anémie ferriprive chez les adultes ayant une intolérance à la thérapie ferrique par voie orale ou une réponse insuffisante à celle-ci. Une transfusion sanguine est quelquefois requise.
Les antibiotiques les plus souvent prescrits sont la ciprofloxacine (Cipro®) et le métronidazole (Flagyl®). Les antibiotiques à large spectre sont importants dans le traitement des manifestations secondaires de la maladie telles que les fistules et abcès périanaux.
Pharmacothérapie anti-inflammatoire
Le traitement prend plusieurs formes et vise différents systèmes de l’organisme. Un médecin peut prescrire les médicaments décrits ci-dessous, seuls ou en combinaison. Cela peut prendre un certain temps pour trouver la bonne combinaison puisque chaque cas de colite ulcéreuse est unique. Selon la localisation de l’affection, une combinaison de méthodes d’administration des médicaments (orale et rectale) peut aider à assurer que les médicaments atteignent tous les endroits touchés.
Acide 5-aminosalicylique (5-ASA)
Le médicament 5-ASA est sans danger et bien toléré à long terme dans les formes légères de colite ulcéreuse. Pris sous forme orale, ce médicament regroupe la mésalamine (Mezavant®, Mezera®, Octasa®, Pentasa® et Salofalk®) et l’olsalazine sodique (Dipentum®). Des résultats plus rapides pourraient être observés lorsque le médicament est utilisé sous forme topique de façon rectale. Salofalk® est offert en suppositoires de 500 mg et 1 g. Les suppositoires de Salofalk® 1 g et de Pentasa® 1 g sont administrés quotidiennement. Mezera® est offert sous forme de suppositoire de 1 g ou de lavement mousse de 1 g. Si le cas s’avère plus difficile, vous pourriez recevoir un lavement thérapeutique de 5-ASA (Salofalk® 4 g et 2 g/60 mL, et Pentasa® 1 g, 2 g, ou 4 g/100 mL) pour une brève durée, suivi de suppositoires une fois que l’inflammation diminue. Octasa® est offert sous forme de comprimé oral à prendre une fois par jour. Certaines personnes peuvent profiter de l’association de thérapies 5-ASA administrées de façons orale et rectale, lorsqu’une thérapie rectale seule offre une réponse insuffisante. Un 5-ASA combiné à un antibiotique sulfamidé est offert par voie orale sous forme de sulfasalazine (Salazopyrin®). Au début, les patients utilisent les médicaments rectaux chaque soir et réduisent les traitements lorsque leur état s’améliore. Votre médecin peut parfois interrompre le traitement et le recommencer en présence de poussées actives; la thérapie d’entretien deux ou trois fois par semaine peut parfois être requise à long terme. Votre médecin commence habituellement par offrir un type de préparation particulier et si la réponse s’avère inadéquate, il vous fera passer à une autre sorte.
Le 5-ASA aide à calmer l’inflammation aiguë et lorsqu’il est pris à long terme (entretien), l’inflammation demeure habituellement inactive. Il est important de continuer le régime posologique même si vos symptômes disparaissent et que vous vous sentez bien. Selon la réponse au traitement, la thérapie d’entretien peut s’effectuer à la dose complète initiale ou à une dose réduite et par intervalle.
Corticostéroïdes
Les corticostéroïdes peuvent aider, à court terme, à diminuer l’inflammation dans la colite ulcéreuse. Les médicaments à prise orale comprennent la prednisone pour une colite ulcéreuse légère à grave et le budésonide (Cortiment®) pour une colite ulcéreuse légère à modérée, la prednisone manifestant le plus d’effets secondaires. Ces médicaments peuvent être utiles dans l’induction d’une rémission, mais ils ne devraient pas être utilisés à long terme ou pour le maintien.
Le budésonide à prise orale (Cortiment®) est une formulation topique conçue pour être libérée directement dans le côlon, tandis que l’hydrocortisone et la betaméthasone sont administrées de façon rectale (lavements, mousses et suppositoires). Cependant, si vous connaissez une diarrhée importante, ces médicaments pourraient être difficilement retenus dans le rectum. Une nouvelle mousse rectale, le budésonide (Uceris®), et un médicament oral à base d’hydrocortisone (Auro-Hydrocortisone) sont également offerts sur le marché.
Lorsqu’il s’agit de cas plus complexes, les médecins peuvent prescrire l’hydrocortisone (Solu-Cortef®) et la méthylprednisolone (Solu-Medrol®) pour l’administration intraveineuse en milieu hospitalier.
5-ASA et Corticostéroïdes — Traitements oraux ou traitements rectaux
La plupart des médecins prescrivent une version à prise orale d’un 5-ASA ou d’un corticostéroïde, puisque c’est la méthode d’administration préférée des patients. Cependant, même si ces médicaments sont dotés d’un mécanisme de libération spécialement conçu, ils pourraient ne pas atteindre et traiter la zone où la maladie est la plus active.
Par exemple, lorsque vous appliquez un écran solaire sur votre peau, vous devez vous assurer de couvrir toute partie exposée afin de la protéger contre les rayons du soleil. De même, lorsque vous utilisez des médicaments pour traiter l’affection présente dans votre rectum et votre côlon inférieur, vous devez vous assurer que le produit atteint toutes les zones enflammées.
Les comprimés à prise orale pourraient ne pas constituer la façon optimale d’atteindre l’extrémité du côlon, où la présence de selles — et le fait que la colite ulcéreuse occasionne souvent de la diarrhée — pourrait réduire leur efficacité. Malheureusement, cela représente souvent la zone du côlon où une poussée active commence à se manifester. La meilleure façon d’atteindre cette zone particulière est d’administrer un médicament directement dans le rectum.
Le médicament libéré par un suppositoire s’achemine vers le haut jusqu’à environ 15 cm à partir de l’anus. Un lavage (sous forme liquide) peut se rendre plus loin, à environ 60 cm. Le patient insère habituellement ces formulations avant d’aller au lit afin que le médicament soit retenu le plus longtemps possible. Les selles ne font habituellement pas obstacle au médicament puisque la région rectale est, en général, relativement vide juste avant d’aller au lit.
Les préparations rectales sont particulièrement efficaces à traiter la défécation impérieuse et les saignements, symptômes souvent gênants. Une réponse positive se produit souvent quelques jours suivant le traitement.
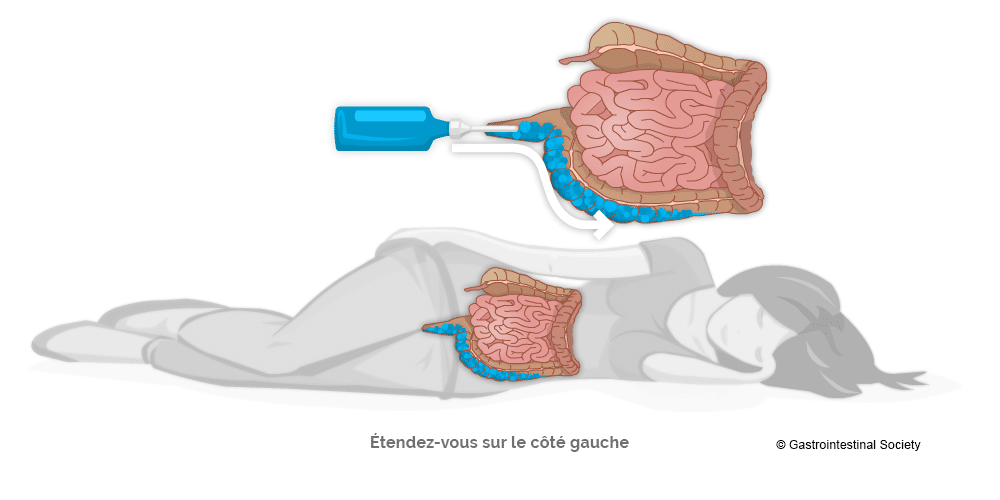
Administration des thérapies rectales
Afin d’obtenir une couverture optimale des médicaments administrés par voie rectale, il vaut mieux s’étendre sur le côté gauche. Comme vous pourrez le constater au moyen des diagrammes inclus, l’anatomie humaine n’est pas symétrique et la façon dont les organes reposent fait en sorte que l’administration des médicaments est idéale lorsque vous êtes étendu sur le côté gauche. Consultez votre pharmacien pour obtenir de plus amples renseignements sur la façon d’utiliser et d’administrer correctement les thérapies rectales.
Agents immunosuppresseurs
Petites molécules
Ces médicaments sont utilisés pour traiter la colite ulcéreuse, réduire la dépendance aux stéroïdes et traiter une maladie résistante aux stéroïdes. Ils comprennent l’azathioprine (Imuran®), la cyclosporine, la mercaptopurine/6-MP (Purinethol®) et le méthotrexate sodique (Metoject®). Il faut parfois jusqu’à douze semaines de thérapie pour que ces médicaments commencent à fonctionner et jusqu’à six mois pour qu’ils soient entièrement efficaces.
Il existe de nouvelles classes de médicaments qui ciblent l’inflammation. Il s’agit des inhibiteurs de Janus kinase (JAK) et des inhibiteurs de la sphingosine-1-phosphate (S1P).
Les inhibiteurs de JAK agissent généralement plus rapidement que les médicaments biologiques, ne présentent pas de risque d’immunogénicité et sont faciles et pratiques à prendre puisqu’ils sont sous forme de comprimés. Ils comprennent un inhibiteur pan-JAK (Xeljanz®), et un inhibiteur sélectif de JAK, l’upadacitinib (Rinvoq®).
Les inhibiteurs de S1P sont des immunomodulateurs qui agissent comme des agonistes du récepteur, séquestrant les lymphocytes dans les organes lymphoïdes périphériques et les éloignant de leurs sites d’inflammation chronique. À l’heure actuelle, il n’y a que deux médicament dans cette classe : l’ozaminod (Zeposia®) et l’étrasimod (Velsipity™).
Produits biologiques (grandes molécules)
Les médicaments biologiques constituent une option importante dans le traitement de la colite ulcéreuse modérée à grave. Les produits biologiques sont des protéines spécialement développées qui bloquent de façon sélective les molécules jouant un rôle dans le processus inflammatoire. Les gastro-entérologues prescrivent couramment des médicaments biologiques afin de réduire l’inflammation et de contrôler les symptômes (induire une rémission clinique) de la colite ulcéreuse.
Le premier produit biologique approuvé par Santé Canada pour le traitement de la colite ulcéreuse a été l’infliximab (Remicade®), un agent anti-FNT, en 2006. Les médicaments biologiques ultérieurs comprennent un agent anti-FNT, l’adalimumab (Humira®), le golimumab (Simponi®), un inhibiteur de l’intégrine alpha‑4/beta‑7, le vedolizumab (Entyvio®), un inhibiteur de l’IL-12/23, l’ustekinumab (Stelara®), et un inhibiteur de l’IL‑23, le mirikizumab (Omvoh™). Au fur et à mesure que les brevets de ces médicaments expirent, leurs biosimilaires sont mis sur le marché. Jusqu’à présent, il existe des biosimilaires de l’infliximab (Avsola®, Inflectra®, Ixifi®, Omvyence™, Remsima™SC, Renflexis®), de l’adalimumab (Abrilada®, Amgevita®, Hadlima®, Hadlima® PushTouch®, Hulio®, Hyrimoz®, Idacio®, Simlandi™, Yuflyma™), et de l’ustekinumab (Wezlana™). Consultez notre site Web pour obtenir plus d’information sur les biosimilaires.
Puisque ces médicaments sont des protéines, notre corps peut les traiter comme des envahisseurs étrangers et alors développer des anticorps pour les combattre; cela peut diminuer l’efficacité du médicament au fil du temps. Si vous cessez de prendre le médicament pendant un certain temps et que vous tentez de le prendre à nouveau, il pourrait ne pas fonctionner à merveille comme auparavant à cause de la présence d’anticorps. Il est donc extrêmement important que vous n’arrêtiez le traitement que si votre médecin vous le conseille. Si vous cessez un traitement parce que vous vous sentez bien, il est possible que le médicament ne puisse pas vous faire retrouver votre bien-être à l’avenir. Consultez notre site Web pour des renseignements additionnels sur les biosimilaires.
À l’heure actuelle, Humira® (et ses biosimilaires), Entyvio®, Simponi®, Stelara® (et son biosimilaire), Skyrizi® et Omvoh™ sont offerts sous forme auto-administrable sous la peau (par voie sous-cutanée). Remicade® (et ses biosimilaires, sauf Remsima™SC), Entyvio®, Stelara®IV et Wezlana™IV sont offerts par perfusion intraveineuse (IV) administrable par un professionnel de la santé. Le dosage de ces deux types de médicaments peut se produire à différents intervalles, variant en fonction du médicament et de la réponse. Dans certains cas, un médicament biologique est premièrement administré par perfusion IV, suivi par une administration par injection sous-cutanée pour le maintien.
La pharmacovigilance thérapeutique (PVT) est un outil qui aide les médecins à s’assurer que les patients prennent le bon médicament à la bonne dose, et ce, au moyen d’analyses de laboratoire qui mesurent le taux du médicament dans le corps. Un deuxième test essentiel est l’analyse de la calprotectine fécale, qui mesure une substance inflammatoire dans les selles. Un gastro-entérologue évalue les résultats dans le contexte des symptômes du patient, et ce, à des périodes précises pendant le traitement.
Chirurgie
La chirurgie peut être nécessaire chez les personnes dont la maladie est continue et active, et résiste à toutes formes de gestion médicale.
Comme la colite ulcéreuse ne touche que le gros intestin, si cet organe est retiré, il n’y aura plus de maladie. Ce n’est toutefois pas un remède puisque retirer le côlon peut apporter d’autres symptômes et complications. Quoiqu’il existe plusieurs variations de procédures chirurgicales, le chirurgien retire normalement le côlon en entier ou en partie (colectomie), puis passe le bout de l’intestin qui reste à travers un nouvel orifice créé chirurgicalement dans la paroi abdominale (stomie). Le patient peut y attacher un appareil détachable pour recueillir les selles. Une stomie peut être temporaire ou permanente selon la situation particulière.
Depuis quelques années, il existe de nouvelles techniques grâce auxquelles les chirurgiens peuvent conserver le muscle anal et créer un sac interne ou réservoir à partir de l’intestin toujours présent de façon à ce que la vidange du contenu du sac par l’anus ressemble de plus près à la voie anatomique habituelle. Cependant, avec la perte de fonction du côlon, les selles contiennent beaucoup de liquide et sont fréquentes. Les patients peuvent donc ressentir des symptômes gênants même à la suite d’une chirurgie. Une complication possible est la pochite, soit l’inflammation du sac chirurgicalement créé.
Une thérapie chirurgicale naissante est la transplantation intestinale, mais il y a des obstacles à surmonter tels que le rejet du tissu et l’inflammation de l’organe nouvellement transplanté.
Qu’est-ce qu’une poussée active?
Votre médecin tentera de trouver les bons médicaments pour contrôler vos symptômes de colite ulcéreuse. Cependant, puisqu’il n’existe pas de remède, la maladie systémique est toujours présente. Lorsque vous n’éprouvez aucun symptôme, vous connaissez une rémission. Si les symptômes réapparaissent, surtout s’ils sont plus graves qu’auparavant, il s’agit d’une poussée active. Voilà pourquoi il est important de continuer à prendre les médicaments que vous a prescrits votre médecin, même si vous vous sentez mieux. Si vous cessez de prendre vos médicaments, la possibilité de connaître une poussée active et une progression de la maladie s’accroît. Les infections, le stress et la prise d’antibiotiques ou d’AINS (y compris l’aspirine, l’ibuprofène et le naproxène) peuvent vous rendre plus susceptible à une poussée active.
Quand se faire soigner
Une inflammation accrue entraîne une poussée active et la nature de cette inflammation signifie que vous devez la traiter aussi rapidement que possible. L’inflammation s’accroît de façon exponentielle, puisque sa présence provoque une augmentation du taux d’inflammation. Le plus longtemps elle reste non traitée, le plus elle empirera. En outre, l’inflammation non traitée occasionne non seulement les symptômes associés à la colite ulcéreuse, mais elle peut aussi accroître votre risque de connaître des complications telles que le cancer colorectal à un point dans le futur. Soyez attentifs à vos symptômes et consultez votre médecin si vous remarquez une aggravation ou un changement, aussi léger soit-il.
Options de traitement pour les poussées actives
Il est important de discuter à l’avance avec votre médecin de la marche à suivre si vous connaissez une poussée active, surtout si la période d’attente pour voir votre gastro-entérologue risque d’être longue. Par exemple, votre médecin pourrait vous prescrire une préparation rectale que vous pouvez acheter et utiliser immédiatement afin de ne pas laisser votre maladie non traitée pendant que vous attendez de voir le médecin spécialiste. Toutefois, vous devriez quand même signaler vos symptômes à votre médecin. C’est une conversation importante à avoir avec votre équipe de soins de santé afin d’être prêt à pratiquer une autogestion au besoin, tout en tenant votre équipe au courant de votre état.
Lorsque vous connaissez des symptômes associés à votre maladie, la première étape consiste habituellement à passer à un traitement plus vigoureux. Demandez à votre médecin de vous expliquer vos options entre les visites. Il pourrait vous demander :
- d’augmenter la dose de votre médicament à prise orale (comprimés),
- d’utiliser une formulation rectale (suppositoire ou lavage), ou
- d’utiliser une combinaison des deux options ci-dessus.
Votre situation personnelle et votre historique influenceront les recommandations de votre médecin. Idéalement, vous devriez avoir un plan d’intervention en place si vous connaissez une poussée. Cependant, si vous éprouvez des symptômes graves, vous devez immédiatement obtenir des soins médicaux, même si cela signifie une visite à la salle d’urgence de l’hôpital.
Le traitement précoce d’une poussée active est-il important, ou peut-il attendre un peu?
L’inflammation ne disparaît généralement pas sans traitement et une intervention précoce donne de meilleurs résultats qu’un traitement retardé. Au stade précoce d’une poussée, un traitement de base (5‑ASA) est optimal et est souvent suffisant pour contrôler l’inflammation. Si vous attendez, il y a un risque accru d’avoir besoin de médicaments dont les effets secondaires sont plus importants, tels que des stéroïdes à prise orale. De plus, vous devrez composer plus longtemps avec vos symptômes avant d’obtenir un soulagement. Vivre des périodes d’inflammation incessantes ou prolongées pourrait accroître votre risque de complications futures puisque l’inflammation pourrait endommager la paroi intestinale, et ce, d’une gravité croissante chaque fois qu’une poussée se produit.
Si vous connaissez une aggravation de vos symptômes, la poussée active était probablement déjà présente pendant une bonne durée avant l’apparition des symptômes. Les preuves montrent qu’une analyse des selles pour déceler la présence d’inflammation dans le côlon, portant le nom d’analyse de la calprotectine fécale, détecte souvent des taux élevés de cette protéine de deux à trois mois avant l’apparition de tout symptôme. Votre côlon pourrait aussi commencer à présenter des signes visibles (par coloscopie) d’inflammation avant l’apparition de symptômes ou, du moins, à signaler un risque accru d’une poussée active.
Une visualisation du côlon peut donner un aperçu plus fiable de l’état réel de votre maladie. C’est pourquoi votre spécialiste pourrait suggérer une coloscopie afin de pouvoir examiner de près l’intérieur de votre côlon dans le but de déterminer le meilleur plan de traitement. Toutefois, dans la plupart des cas, la décision du médecin à prescrire un médicament peut s’appuyer sur la gravité et la nature de vos symptômes. Cela est notamment le cas lorsque les symptômes sont encore légers.
Plans d’action
Vous voulez en savoir plus sur la gestion des poussées actives? Nous proposons des plans d’action imprimables à la fois pour la maladie de Crohn et pour la colite ulcéreuse. Ces documents décrivent les symptômes qui sont normaux, ceux qui indiquent une poussée active et ceux qui nécessitent des soins d’urgence. Ils contiennent également des espaces pour écrire des détails sur vos médicaments, l’état de votre maladie et les coordonnées de l’équipe soignante.
L’avenir
La colite ulcéreuse est une maladie inflammatoire chronique et systémique qui se manifeste dans le côlon. L’intensité de cette affection varie largement d’une personne à l’autre et au cours de la vie. Certaines personnes peuvent être touchées par un premier épisode suivi d’une longue période de rémission, certains peuvent souffrir de poussées actives occasionnelles et d’autres encore peuvent souffrir de façon permanente de cette maladie. Puisqu’il n’existe aucun remède, les patients aux prises avec la colite ulcéreuse nécessitent des soins médicaux continus. Ils doivent respecter une bonne nutrition et un bon régime posologique même lorsqu’ils se sentent bien.
Votre médecin travaillera avec vous pour élaborer un plan de traitement qui vous convient et surveillera l’état de votre maladie régulièrement, même pendant les périodes de rémission. Les questions relatives aux médicaments peuvent être adressées à votre pharmacien, qui peut être une ressource précieuse en matière d’administration de vos médicaments.
Voulez-vous en apprendre plus sur la colite ulcéreuse?
Nous avons de nombreux articles connexes qui pourraient vous être utiles :
- Infographie : Colite ulcéreuse
- Vidéo : Colite ulcéreuse
- Histoires MauxdeventreMC
- MII et les repas équilibrés
- Vivre avec la MII : Conseils de nos groupes de soutien
